- Fast jeder Mensch infiziert sich im Laufe seines Lebens mit humanen Papillomviren (HPV).
- Es gibt unterschiedliche HPV-Typen. Manche gelten als sogenannte "Hochrisiko"-Viren: Eine Infektion erhöht das Risiko für Krebs.
- In diesem Text erfahren Sie, wie man sich vor einer Ansteckung schützen kann, welche Krebsarten HPV auslösen können und wann ein HPV-Test sinnvoll ist.
Wichtiges in Kürze: Was sind humane Papillomviren (HPV)?
Zum Weiterlesen
Humane Papillomviren (HPV, HP-Viren) sind mikroskopisch kleine Partikel. Sie sind hauptsächlich aus Erbmaterial und einer schützenden Eiweißhülle aufgebaut und haben keinen eigenen Stoffwechsel. Um sich zu vermehren, benötigen sie einen lebenden Organismus, einen Wirt. Die Bezeichnung "human" bedeutet, dass diese Viren den Menschen befallen können.
Mehr als 200 verschiedene HPV-Typen sind inzwischen bekannt. Je nach Virustyp kann eine Infektion ganz folgenlos sein. Sie kann von alleine ausheilen, bei manchen Menschen aber auch dauerhaft nachweisbar bleiben. Manche Virustypen führen zu harmlosen Warzen - andere dagegen zu mehr oder weniger bösartigen Gewebeveränderungen an Gebärmutterhals, Schamlippen und Scheidenvorhof (Vulva), Scheide, Penis, After oder im Mund-Rachen-Bereich.
Die meisten Erwachsenen kommen während ihres Lebens mit HPV in Kontakt. Angst muss man vor HPV trotzdem nicht haben: In der Regel siegt das Immunsystem über die Erreger. Selbst die Infektion mit den krebsfördernden Virustypen verschwindet meist wieder unbemerkt und ohne Behandlung. Bei einigen Menschen hält die Infektion jedoch länger an. Auch dann entsteht nur bei sehr wenigen Menschen eine Krebsvorstufe oder Krebs. Die Infektion lässt sich heute mit einem Test nachweisen.
Die am häufigsten von HPV hervorgerufene Krebserkrankung ist Gebärmutterhalskrebs. Andere Tumorerkrankungen sind seltener. Seit einigen Jahren existiert eine Impfung, die vor den wichtigsten Virustypen schützen kann. Die Hoffnung: Geimpfte Menschen erkranken langfristig auch seltener an HPV-bedingten Tumorarten.
Welche Erkrankungen können die Viren auslösen?
Die derzeit bekannten über 200 humanen Papillomviren besiedeln vor allem Haut und Schleimhäute. Sie sind aber unterschiedlich "spezialisiert": Je nach Typ infizieren HP-Viren vorrangig Zellen der Haut oder vor allem Zellen der Schleimhäute. Die Schleimhaut-infizierenden Virustypen unterteilen Fachleute weiter in Hochrisikotypen und Niedrigrisikotypen: Infektionen mit Hochrisikotypen steigern das Krebsrisiko. Niedrigrisikotypen sind hingegen nur selten in Tumorgewebe nachweisbar.
Welche Erkrankungen können durch Infektionen mit HPV hervorgerufen werden?
- Gewöhnliche Hautwarzen (Papillome): Sie treten meist im Gesicht sowie an Händen und Füßen auf und sind völlig harmlos. Papillomviren, die gewöhnliche Hautwarzen hervorrufen, infizieren in der Regel nicht den Geschlechtsbereich. Seltene Ausnahme sind Warzen im Genitalbereich von Kleinkindern.
- Gutartige Genitalwarzen (Feigwarzen, Kondylome): Etwa 40 HPV-Typen infizieren vorrangig Geschlechtsorgane und After. Die bekanntesten Niedrigrisikotypen, die solche Warzen im Intimbereich auslösen, sind HPV 6 und HPV 11.
- Zellveränderungen im Bereich des Afters und der Geschlechtsorgane (Anogenitalbereich) - von Krebsvorstufen bis hin zu Krebs: Hochrisiko-HPV-Typen lösen Zellveränderungen aus, die auch ohne Behandlung wieder ausheilen können. Unter Umständen kann sich aus ihnen aber über Krebsvorstufen Krebs entwickeln. Fachleute bezeichnen solche Krebsvorstufen auch als "zervikale intraepitheliale Neoplasien" (CIN) oder "Dysplasien". Gebärmutterhalskrebs und dessen Vorstufen sind die weltweit am häufigsten durch HPV hervorgerufenen Erkrankungen. Genitale HPV-Typen können aber auch Vulva, Scheide, Penis oder After sowie Schleimhäute im Mund, Rachen und Kehlkopf infizieren und dort Krebs hervorrufen.
- Die internationale Krebsforschungsagentur (IARC) ordnet derzeit etwa zwölf genitale HPV-Typen sicher als Hochrisikotypen ein, darunter vor allem HPV 16 und HPV 18. Weitere Hochrisikotypen gelten als möglicherweise krebserregend, zu ihrer Gefährlichkeit sind aber noch Fragen offen.
Ansteckungswege: Wie werden die Viren übertragen?
HPV: Wie steckt man sich an?
Die krebsauslösenden Virustypen werden vor allem beim Geschlechtsverkehr übertragen.
Viele HPV-Typen werden bei ganz normalem Hautkontakt übertragen, etwa die weit verbreiteten Erreger von harmlosen Hautwarzen. Mit den genitalen HPV-Typen, die mit Krebs in Verbindung gebracht werden, steckt man sich meist über Geschlechtsverkehr an. Auch bei Oralsex kann man die Viren übertragen.
Die meisten Untersuchungen zu HPV gibt es zu getrenntgeschlechtlichen Partnerschaften oder zu homosexuellen Männern. Zu homosexuellen Frauen und HPV finden sich dagegen nur sehr wenige Studien.
Eine Übertragung auf nicht-sexuellem Weg ist ebenfalls möglich, aber vergleichsweise selten. Ein Beispiel ist die Übertragung von der Mutter auf ihr Kind bei der Geburt. Sehr selten lösen die Viren dann bei den Kindern gutartige Wucherungen am Kehlkopf aus, eine sogenannte Larynxpapillomatose.
Eine Ansteckung ohne Schleimhautkontakt scheint dagegen nicht möglich zu sein: Die Viren gehen bei Infizierten nicht ins Blut, den Speichel, Muttermilch und auch nicht direkt in Sperma über. Normales Küssen, Blutspenden oder das Stillen eines Kindes bergen also kein Risiko, so der heutige Kenntnisstand.
Können die Erreger beim Kontakt der Genitalschleimhäute mit verunreinigten Gegenständen übertragen werden? Also zum Beispiel über Toiletten, Handtücher oder gemeinsam genutzte Seifen? Das ist zurzeit unklar und zumindest theoretisch nicht völlig ausgeschlossen. Der wichtigste Ansteckungsweg sind jedoch Sexualkontakte.
Wie verbreitet sind HPV-Infektionen?
Wer ist betroffen?
Die meisten sexuell aktiven Menschen infizieren sich irgendwann einmal in ihrem Leben mit genitalen HP-Viren, oft schon beim ersten sexuellen Kontakt.
Rein statistisch sind vor allem junge Menschen mit HPV infiziert. Sie sind in der Regel sexuell aktiver und leben seltener in stabilen Partnerschaften. In Studien hat sich gezeigt: Je mehr Geschlechtspartner ein Mann oder eine Frau hat, desto höher ist die Wahrscheinlichkeit, dass er oder sie eine HPV-Infektion im Genitalbereich aufweist.
In Deutschland sind Studien zufolge 23 von 100 26-jährigen Frauen mit Hochrisiko-HPV-Typen infiziert. Bei den 30- bis 39-Jährigen sind es noch 6 von 100.
Für Männer gab es lange vor allem Daten aus USA, Mexiko und Brasilien: In diesen Studien wiesen 12 von 100 Männern zwischen 18 und 70 Jahren eine Infektion mit einem Hockrisiko-HPV-Typ auf. Allerdings wurden nur Männer untersucht, die zuvor keine Genitalwarzen und keine Krebserkrankung an Penis oder After hatten. Nimmt man alle derzeit vorliegenden Studien zusammen, so schwanken die Angaben stark: zwischen 1 von 100 bis zu 65 von 100 Männern gelten als mit Papillomviren infiziert. Rechnet man nur die Hochrisikotypen, so sind es noch bis zu 35 von 100 Männern. Die Zahlen lassen sich daher nicht uneingeschränkt auf die Situation in Deutschland übertragen.
Schutz: Wie kann man einer HPV-Infektion vorbeugen?
Den zurzeit vermutlich sichersten Schutz bieten eine Impfung oder der Verzicht auf sexuellen Kontakt zu Partnern. Die Impfung wirkt allerdings nicht, wenn bereits eine Infektion vorliegt, mehr dazu im Text zur HPV-Impfung.
Die beiden derzeit verfügbaren Impfstoffe beugen Infektionen mit den Hochrisikotypen HPV 16 und HPV 18 vor. Einer der beiden ist außerdem gegen die "Warzenviren" 6 und 11 und gegen fünf weitere Papillomvirus-Typen gerichtet, nämlich gegen HPV 31, 33, 45, 52 und 58. Diese können sowohl an der Entstehung eher harmloserer Zellveränderungen beteiligt sein wie auch an der Entstehung von Krebs. Beide Impfstoffe wirken bis zu einem gewissen Grad auch gegen nahe verwandte Erreger. Fachleute sprechen von "Kreuzimmunität".
Was kann man noch tun, um sich zu schützen? Dauerhafte sexuelle Enthaltsamkeit ist für die meisten Menschen nicht praktikabel. Kondome verringern die Infektionsgefahr, bieten aber keinen absolut zuverlässigen Schutz vor HPV: Als Infektionsquelle können auch Schleimhaut- oder Hautbereiche infrage kommen, die nicht durch ein Kondom geschützt sind.
Aus Studien gibt es Hinweise, dass HPV-Infektionen bei beschnittenen Männern schneller abheilen als bei unbeschnittenen Männern. Auch Frauen mit beschnittenen Partnern haben seltener eine HPV-Infektion als Frauen mit unbeschnittenen Sexualpartnern.
Zum Weiterlesen
Was bedeutet die HPV-Infektion für eine Beziehung?
Kein Zeichen von Untreue
Ist eine Frau infiziert, dann mit großer Wahrscheinlichkeit auch ihr Partner. Bei Frauen fällt die HPV-Infektion lediglich häufiger auf. Wer zuerst mit den Viren in Kontakt kam und wer wen angesteckt hat, bleibt meistens offen.
Theoretisch kann sich jeder Mensch bereits beim ersten sexuellen Kontakt mit einem Infizierten anstecken. Meist verläuft eine HPV-Infektion völlig beschwerdefrei, heilt von alleine ab und hat keinerlei gesundheitliche Konsequenzen für den Betroffenen. Selbst wenn es zu einer dauerhaften HPV-Infektion kommt, bemerken die meisten Menschen das nicht.
Allerdings tragen Frauen ein größeres Risiko als Männer, dass es bei ihnen zu virusbedingten Zellveränderungen kommt. Und sie gehen meist regelmäßig zum Arzt, dem beginnende Veränderungen am Gebärmutterhals schnell auffallen. Wer in einer Partnerschaft wen angesteckt hat und zuerst mit den Viren in Kontakt kam, bleibt allerdings meistens offen. Weist jemand eine genitale HPV-Infektion auf, so ist mit großer Wahrscheinlichkeit auch der Partner infiziert, auch wenn er (oder sie) keine Symptome hat.
Bisher ist nicht ausreichend untersucht, ob sich beide Partner immer wieder erneut gegenseitig anstecken ("Ping-Pong"-Effekt). Unklar ist auch, welche Konsequenzen der immer wieder neue Kontakt mit Viren für den Verlauf einer ersten Infektion hat. Aus Beobachtungsstudien weiß man aber: Konsequenter Kondomgebrauch kann dazu beizutragen, dass sich virusbedingte Gewebeveränderungen am Gebärmutterhals besser von alleine zurückbilden, als bei ungeschütztem Geschlechtsverkehr. Wissenschaftler führen dies darauf zurück, dass man so vor wiederholtem Kontakt mit den Viren durch den infizierten Partner besser geschützt ist.
Risiko: Führt jede HPV-Infektion zu Krebs?
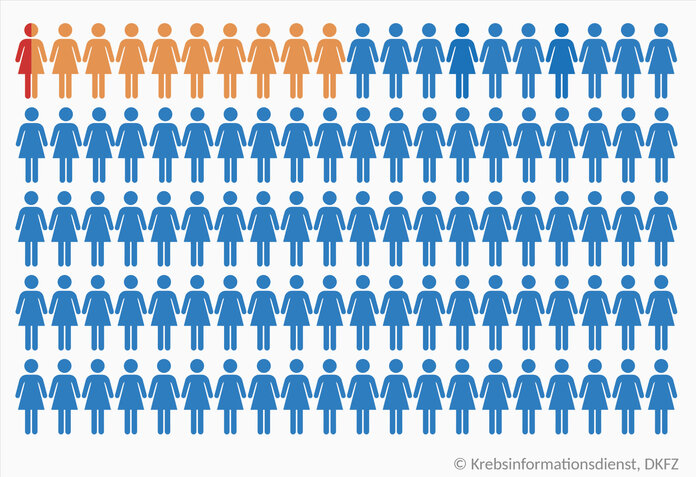
Bild: © Krebsinformationsdienst, DKFZ; erstellt mit BioRender.com
Nein, nur sehr wenige HPV-infizierte Menschen entwickeln tatsächlich eine Krebsvorstufe oder Krebs.
- Damit Krebs entstehen kann, ist eine Infektion mit einem Hochrisiko-HPV-Typ praktisch immer die Voraussetzung.
- Zudem muss diese Infektion länger anhalten. Fachleute sprechen von "persistieren". Bei den meisten Menschen klingt die Infektion aber von alleine ab.
- Als nächstes müssen sich aus dieser anhaltenden Infektion mittel- bis hochgradige Zellveränderungen bilden – dies ist längst nicht bei allen Betroffenen der Fall. Und auch dann heilen diese "Dysplasien" bei vielen Menschen auch ohne Behandlung aus.
- Und nur ein Bruchteil dieser Zellveränderung entwickelt sich weiter zu Krebs.
Wie sieht das in Zahlen aus? Die verlässlichsten Schätzungen gibt es zu Gebärmutterhalskrebs: Von 100 Frauen, die sich mit einem Hochrisiko-Typ anstecken, bleibt bei etwa 10 die Infektion über längere Zeit bestehen. Bei den meisten Frauen heilt die Infektion dann von alleine wieder ab. Weniger als 1 von 100 Frauen, die mit einem Hochrisikotyp infiziert sind, erkrankt im Durchschnitt etwa 15 Jahre nach der Infektion an Gebärmutterhalskrebs. Geht man regelmäßig zur "Krebsvorsorge", sinkt das Risiko weiter.
Für andere Krebsarten, zum Beispiel bei Männern, liegen weniger verlässliche Daten vor. Klar ist jedoch: Trotz der hohen Verbreitung von Papillomviren sind im Vergleich zu Gebärmutterhalskrebs alle anderen Krebsarten wesentlich seltener.
Welche Risikofaktoren begünstigen die Krebsentstehung?
Was unterscheidet Menschen, bei denen Krebs die Folge der HPV-Infektion ist, von Menschen, deren Immunsystem die Viren erfolgreich bekämpft? Heute weiß man: Es gibt Faktoren, die das Risiko zusätzlich beeinflussen. Die meisten Untersuchungen gibt es auch hier zu Gebärmutterhalskrebs.
Zu den krebsfördernden Faktoren gehören Rauchen, andere sexuell erworbene Infektionen (Herpes simplex 2, Chlamydien), eine langjährige Einnahme der "Pille" oder ein geschwächtes Immunsystem, etwa bei AIDS oder nach einer Organtransplantation. Frauen, die öfter schwanger waren, tragen ein leicht gesteigertes Risiko, dass sich aus einer anhaltenden HPV-Infektion ein Tumor am Gebärmutterhals entwickelt. Das gilt für Frauen, die schon als Teenager Kinder geboren haben.
Beobachtungsstudien deuten darauf hin, dass sich eine "Spirale", ein sogenanntes Intrauterinpessar (IUP) zur Empfängnisverhütung, positiv auf Zellveränderungen am Gebärmutterhalskrebs auswirkt: Im Moment sieht es so aus, als ob Frauen, die im Laufe ihres Lebens eine Spirale getragen haben, seltener an Gebärmutterhalskrebs erkranken. Wissenschaftler vermuten, dass das Fremdmaterial der Spirale die Immunabwehr in der Gebärmutter und im Gebärmutterhals anregt. Eine HPV-Infektion verhindert die Spirale jedoch nicht.
Behandlung: Kann man eine HPV-Infektion eindämmen?
Die HPV-Infektion selbst lässt sich derzeit nicht mit Medikamenten behandeln oder anderweitig beseitigen. Es gibt aber Behandlungsmöglichkeiten für die durch HPV hervorgerufenen Erkrankungen.
- Ausgedehnte Feigwarzen und solche, die im Darmausgang wachsen, also im Anus oder Mastdarm, werden meist operativ entfernt. Auch Laserverfahren oder eine Vereisung (Kryotherapie) können infrage kommen. Einzelne Feigwarzen im äußeren Genitalbereich können lokal behandelt werden, mit Cremes oder Lösungen, die die Virusvermehrung stoppen sollen.
Ansprechpartner ist der behandelnde Arzt: Er klärt, welche Methode jeweils die beste ist und welches Arzneimittel je nach Situation verwendet werden kann. Er informiert außerdem über mögliche Nebenwirkungen der Therapie. - Bei stärkeren Zellveränderungen am Gebärmutterhals führen Ärzte meist eine sogenannte Konisation durch: eine Operation, bei der das veränderte Gewebe entfernt wird, mehr dazu im Text Krebsvorstufen am Gebärmutterhals.
Bei Fragen zu den selteneren HPV-bedingten Krebsvorstufen oder Krebserkrankungen an anderen Organen steht der Krebsinformationsdienst am Telefon oder per E-Mail zur Verfügung.
Verbleiben die Viren nach einer Behandlung im Körper?
Diese Frage ist ebenfalls am besten am Beispiel Gebärmutterhalskrebs untersucht: Nach einer Konisation des Gebärmutterhalses ist bei den meisten Frauen bereits wenige Monate nach dem Eingriff keine HPV-Infektion mehr nachzuweisen.
Dennoch ist es möglich, dass sich die für die Gewebeveränderungen verantwortlichen Viren auch noch nach einer Behandlung im umliegenden Gewebe befinden. Fachleute empfehlen daher, auch nach einer Behandlung regelmäßig zum Frauenarzt zu Kontrolluntersuchungen zu gehen. Ein Rückfall lässt sich dann frühzeitig erkennen.
Für Krebsvorstufen oder virusbedingte Krebsarten an anderen Organen liegen wesentlich weniger Daten vor, und oft sieht auch die Behandlung ganz anders aus. Daher gibt es für andere Krebsarten bisher kaum aussagekräftige Zahlen.
Kann man sich nach einer abgeklungenen Infektion erneut mit HPV anstecken?
Ja: Studien zufolge hinterlässt eine überwundene Infektion mit einem HPV-Typ keinen sicheren oder lebenslangen Schutz, also keine "Immunität". Eine erneute Ansteckung mit demselben oder einem anderen HPV-Typ ist möglich. Anders sieht es bei der Impfung aus: Sie erzielt einen deutlich länger anhaltenden Schutz, mehr dazu im Text HPV-Impfung.
HPV-Test: Wann und für wen ist er sinnvoll?
Eine Infektion mit humanen Papillomviren (HPV) lässt sich heute viel leichter nachweisen als noch vor einigen Jahren. Die gängigen Tests spüren Erbmaterial von humanen Papillomviren auf. Für den Test benötigt man daher Zellmaterial – entweder aus einem Schleimhautabstrich oder aus einer kleinen Gewebeprobe aus dem jeweils infizierten Bereich. Bluttests oder andere, vergleichsweise einfachere Möglichkeiten werden derzeit in Studien überprüft. Sie haben aber außerhalb von Studien bislang noch keine Bedeutung.
Lange wurde der HPV-Nachweis fast ausschließlich im Zusammenhang mit Gebärmutterhalskrebs diskutiert. Er gewinnt jedoch zunehmend auch bei anderen HPV-assoziierten Tumorarten an Bedeutung, beispielsweise bei Kopf-Hals-Tumoren. Das gilt jedoch nicht für die Krebsfrüherkennung, sondern eher für die begleitende Untersuchung bei der Tumordiagnostik.
HPV-Test als "Krebsvorsorge" bei Frauen
Krebs lässt sich über den HPV-Test nicht diagnostizieren, sondern nur die Infektion als möglicher Auslöser. Inzwischen ist aber klar: Eine HPV-Infektion mit einem Hochrisiko-Virus ist ein zuverlässiges Zeichen dafür, dass ein erhöhtes Krebsrisiko besteht oder sich eventuell schon Krebsvorstufen gebildet haben.
Daher ist seit Januar 2020 ein HPV-Test Bestandteil des Früherkennungsprogramms für Gebärmutterhalskrebs. Das gilt allerdings nur für Frauen ab 35 Jahren. Denn: Jüngere Frauen sind zwar öfter mit HPV infiziert, bei ihnen heilt die Infektion aber vergleichsweise häufig wieder ab, ohne Zellveränderungen hervorzurufen.
Zum Weiterlesen
Sollte man sich testen lassen, wenn die Partnerin oder der Partner infiziert oder an Krebs erkrankt sind?
Grundsätzlich gehen Ärzte und Wissenschaftler heute davon aus, dass in einer Partnerschaft meist beide Partner infiziert sind oder es waren. Wer zuerst wen angesteckt hat, lässt sich im Nachhinein kaum klären, mehr dazu im Abschnitt HPV und Partnerschaft. Daran ändert auch ein HPV-Test nichts. Wie sieht es aber mit einer Untersuchung aus, um das eigene Erkrankungsrisiko abklären zu lassen?
Männer, bei deren Partnerin eine Krebsvorstufe am Gebärmutterhals oder ein Zervixkarzinom festgestellt wurde, sollten sich eher ganz normal körperlich untersuchen lassen: Kann man krankhafte Veränderungen im Genital- oder Analbereich sehen oder tasten, gibt es auffällige Beschwerden? Ansprechpartner kann der Hausarzt, ein Hautarzt oder ein Urologe sein, gegebenenfalls auch andere Fachärzte.
Für die Partner von Patienten mit anderen HPV-bedingten Erkrankungen gibt es derzeit noch keine festgelegten Empfehlungen – sie sollten sich mit den Ärzten beraten, ob für sie geeignete Untersuchungen zur Verfügung stehen. Eventuell kann tatsächlich ein HPV-Test sinnvoll sein – jedoch immer in Kombination mit einer körperlichen Untersuchung und gegebenenfalls Zellabstrichuntersuchungen aus der Genital- und Afterregion.
Welche Krebsarten können HPV auslösen?
Die meisten Menschen, die sich mit dem Thema befassen, denken beim Stichwort HPV zunächst nur an Gebärmutterhalskrebs. Heute weiß man, dass Papillomviren auch an anderen, selteneren Krebsarten beteiligt sein können. Dazu gehören neben Tumoren im Intimbereich auch Erkrankungen in Mund, Rachen und den oberen Atemwegen, sogenannte Kopf-Hals-Tumoren.
Fachleute schätzen: In Deutschland erkranken pro Jahr etwa 7.700 Menschen aufgrund einer HPV-Infektion an Krebs.
Gebärmutterhalskrebs
Heute gilt es als gesichert, dass eine chronische HPV-Infektion an der Entstehung von Krebsvorstufen und Krebs des Gebärmutterhalses beteiligt ist: In mehr als 99 von 100 Gewebeproben aus invasiven Gebärmutterhalstumoren ist Erbmaterial humaner Papillomviren nachweisbar. Invasiv bedeutet, dass der Tumor die ursprünglichen Gewebegrenzen bereits überschreitet.
Die Hochrisiko-HPV-Typen 16 oder 18 fanden sich in etwa einem Drittel der leichten Krebsvorstufen, sogenannten CIN 1-Läsionen. CIN steht für zervikale intraepitheliale Neoplasie oder Dysplasie (englisch cervical intraepithelial neoplasia). Bei höhergradigen Krebsvorstufen (CIN 2 oder höher) waren Viren in etwa der Hälfte der Proben vorhanden, sowie in 73 von 100 Zervixkarzinom-Gewebeproben.
- Wie entsteht Gebärmutterhalskrebs? Wie häufig ist er in Deutschland? Wie wird diese auch Zervixkarzinom genannte Krebsart behandelt? Ausführliche Informationen finden Interessierte im Krebsarten-Text zu Gebärmutterhalskrebs.
Vulva- und Scheidenkrebs
HPV: Vulva- und Scheidenkrebs
Studien zufolge ist bei etwa 4 von 10 Krebserkrankungen der Vulva eine HPV-Infektion beteiligt. Fachleute machen eine Infektion mit HPV außerdem für 7 von 10 Scheidenkrebserkrankungen verantwortlich.
Eine chronische Infektion mit HPV 16 oder HPV 33 gilt als Risikofaktor, ein sogenanntes Vulvakarzinom oder eine Vorstufen davon zu entwickeln. Diese Krebsart entsteht im Bereich der Schamlippen und des Scheidenvorhofs. Sie ist seltener als Gebärmutterhalskrebs.
Ein weiterer wichtiger Risikofaktoren für die Entstehung eines Vulvakarzinoms ist das Rauchen. HIV-infizierte Frauen sowie Frauen, deren Immunsystem geschwächt ist, haben ebenfalls ein erhöhtes Risiko, an einem Vulvakarzinom zu erkranken.
An Scheidenkrebs erkranken vor allem ältere Frauen, es können aber auch jüngere Frauen betroffen sein. Diese auch Vaginalkarzinom genannte Krebsart ist eher selten. Die Ursachen dieser Krebserkrankung sind noch nicht ausreichend geklärt. Risikofaktoren sind neben einer Infektion mit HPV 16 oder HPV 18 auch Infektionen im Genital- und Analbereich mit anderen sexuell übertragbaren Erregern wie Herpes genitalis oder dem Erreger der Syphilis.
Studien zeigen: Die HPV-Impfung gegen die Typen 16 und 18 kann auch vor Krebsvorstufen der Vulva (VIN) oder Vagina (VAIN) und deshalb vermutlich vor daraus resultierenden Krebserkrankungen schützen. Durch "Kreuzimmunität" besteht durch die Impfung auch ein gewisser Schutz vor Infektionen mit dem hier relevanten Virustyp HPV 33: Dieser Typ ist den HPV-Typen recht ähnlich, gegen die sich die Impfung hauptsächlich richtet. Der neuere Impfstoff Gardasil® 9 wirkt auch gegen HPV-33.
- Weiterführende Informationen zu Vulva- und Scheidenkrebs bietet der Krebsinformationsdienst am Telefon oder per E-Mail.
Penistumoren
Das Peniskarzinom ist in Deutschland eine sehr seltene Krebserkrankung. Sie tritt überwiegend bei älteren Männern auf. Etwa die Hälfte der Peniskarzinome wird durch humane Papillomviren ausgelöst. Weitere Risikofaktoren sind eine Vorhautverengung (Phimose), chronische Entzündungen im Penisbereich, eine Photochemotherapie bei Hauterkrankungen und Rauchen. Durch Beschneidung der Vorhaut bei Säuglingen sinkt das Risiko für ein Peniskarzinom. Die HPV-Impfung könnte nach Expertenmeinung zu einer deutlichen Senkung der Peniskarzinomerkrankungen führen.
- Weiterführende Informationen zu Penistumoren erhalten Interessierte bei Krebsinformationsdienst, am Telefon oder per E-Mail.
Analtumoren
Papillomviren können auch Ursache für ein Analkarzinom sein, ein Tumor, der am Darmausgang auftritt. Analkarzinome sind selten: Von 100 Patienten mit Tumoren der Verdauungsorgane haben nur etwa zwei ein Analkarzinom. Analkarzinome sind nicht zu verwechseln mit Enddarmkrebs. Dieser geht von der inneren Darmschleimhaut aus und entsteht nach derzeitigem Wissen ohne Beteiligung von (HP-)Viren.
Bei der Mehrheit der Patienten mit Analkarzinomen finden sich Hochrisiko-HPV-Typen. Als zusätzliche Risikofaktoren gelten vor allem weitere Infektionen beispielsweise mit Herpes oder Syphilis sowie Immunschwäche. Überdurchschnittlich häufig sind homosexuelle HIV-positive Männer an einem Analkarzinom erkrankt. Wie bei anderen HPV-assoziierten Tumoren entsteht zunächst eine Krebsvorstufe, eine sogenannte anale intraepithale Neoplasie (AIN).
- Weiterführende Informationen zu Analtumoren bietet der Krebsinformationsdienst am Telefon oder per E-Mail.
Kopf- Hals-Tumoren
Kopf-Hals-Tumoren
Zu den Kopf-Hals-Tumoren gehören unter anderem Krebs in Mund und Rachen, Krebs der Rachenmandeln oder Kehlkopfkrebs.
Eine chronische Infektion mit HPV gilt heute als einer der Hauptrisikofaktoren für bestimmte Plattenepithelkarzinome im Kopf-Hals-Bereich. Diese sind nicht zu verwechseln mit Hirntumoren, oder mit Krebs der Gesichts- oder Kopfhaut. Als Kopf-Hals-Tumoren bezeichnen Fachleute Tumoren der Mundhöhle, der Nase und Nasennebenhöhlen, des Rachens, der großen Speicheldrüsen und des Kehlkopfes.
Mit einer Papillomvireninfektion wird zurzeit vor allem Krebs des Mundrachens in Verbindung gebracht. Aus Studiendaten in Deutschland lässt sich schließen: Bei etwa der Hälfte dieser Tumoren ist eine HPV-Infektion an der Entstehung beteiligt. Bei über 90 von 100 Betroffenen handelt es sich dabei um den Hochrisikotyp HPV 16. Andere Tumoren des Kopf-Halses, wie zum Beispiel Kehlkopfkrebs oder Krebs der Mundhöhle, entstehen deutlich seltener durch HP-Viren.
Auffallend ist bei vielen HPV-positiven Krebspatienten, dass sonst typische Risikofaktoren für Tumoren im Kopf-Hals-Bereich seltener sind, beispielsweise starker Tabakgenuss und Alkoholkonsum.
Bei Patienten mit Krebs des Mundrachens liegen die Heilungschancen höher, wenn er durch HPV ausgelöst wurde als wenn er eher auf Rauchen oder übermäßigen Alkoholkonsum zurückzuführen ist.
- Weitere Informationen zu Kopf-Halstumoren erhalten Interessierte beim Krebsinformationsdienst, am Telefon oder per E-Mail.
Weitere Tumorarten, bei denen ein Zusammenhang vermutet wird
Es gibt weitere Tumorarten, bei denen Forscher vermuten, dass eine HPV-Infektion als Risikofaktor infrage kommt. Dazu gehören zum Beispiel Hautkrebs, Lungenkrebs und Speiseröhrenkrebs. Es ist aber weitere Forschung notwendig, um herauszufinden, ob diese Krebsarten tatsächlich durch humane Papillomviren ausgelöst werden können und welche Rolle die Viren bei der Entstehung der jeweiligen Tumorart spielen.
Quellen und Links für Interessierte und Fachkreise
Im Folgenden finden Sie eine Auswahl an hilfreichen Links zum Weiterlesen und Quellen, die für die Erstellung dieses Textes genutzt wurden.
Leitlinien und systematische Übersichtsarbeiten
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): Prävention des Zervixkarzinoms, Langversion 1.1, 2020, AWMF Registernummer: 015/027OL. (abgerufen am 10.04.2024)
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): S3-Leitlinie Diagnostik, Therapie und Nachsorge der Patientin mit Zervixkarzinom, Langversion, 2.2, 2022, AWMF-Registernummer: 032/033OL
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): Analkarzinom (Diagnostik, Therapie und Nachsorge von Analkanal- und Analrandkarzinomen), Langversion 1.2, 2020, AWMF Registernummer: 081/004OL. (abgerufen am 10.04.2024)
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): S3-Leitlinie Diagnostik, Therapie und Nachsorge des Peniskarzinoms, Langversion 1.0, 2020, AWMF Registernummer: 043-042OL. (abgerufen am 10.04.2024)
Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): S3-Leitlinie Prävention von Hautkrebs, Langversion 2.1, 2021, AWMF Registernummer: 032/052OL. (abgerufen am 10.04.2024)
Monographie der Internationalen Agentur für Krebsforschung (IARC): Humane Papillomviruses (2007, englisch).
Arbyn M, Roelens J, Simoens C, Buntinx F, Paraskevaidis E, Martin-Hirsch PPL, Prendiville WJ. Human papillomavirus testing versus repeat cytology for triage of minor cytological cervical lesions. Cochrane Database of Systematic Reviews 2013, Issue 3. Art. No.: CD008054. DOI: 10.1002/14651858.CD008054.pub2.
Gilbert DC, Wakeham K, Langley RE, Vale CL. Increased risk of second cancers at sites associated with HPV after a prior HPV-associated malignancy, a systematic review and meta-analysis. Br J Cancer. 2019 Jan;120(2):256-268. doi: 10.1038/s41416-018-0273-9.
Fachartikel
Buttmann-Schweiger N, Deleré Y, Klug SJ, Kraywinkel K. Cancer incidence in Germany attributable to human papillomavirus in 2013. BMC Cancer. 2017 Oct 16;17(1):682. doi: 10.1186/s12885-017-3678-6.
de Sanjosé S, Brotons M, Pavón MA. The natural history of human papillomavirus infection. Best Pract Res Clin Obstet Gynaecol. 2018 Feb;47:2-13. doi: 10.1016/j.bpobgyn.2017.08.015.
Gredner T, Behrens G, Stock C, Brenner H, Mons U. Krebs durch Infektionen und ausgewählte Umweltfaktoren - Schätzung der attributablen Krebslast in Deutschland. Dtsch Arztebl Int 2018; 115: 586-93. DOI: 10.3238/arztebl.2018.0586
Malagón T, Louvanto K, Wissing M, Burchell AN, Tellier PP, El-Zein M, Coutlée F, Franco EL. Hand-to-genital and genital-to-genital transmission of human papillomaviruses between male and female sexual partners (HITCH): a prospective cohort study. Lancet Infect Dis. 2019 Mar;19(3):317-326. doi: 10.1016/S1473-3099(18)30655-8.